談到「維生素D」許多人大概直覺聯想到對骨質疏鬆有幫助、能促進腦部健康,但根據國家衛生研究院分子與基因醫學研究所研究員莊志立團隊最新研究指出,長期補充維生素D對於阿茲海默症患者,反而會加劇大腦病變,對失智症患者也增加了死亡風險。大大顛覆了大眾的既定印象。
#腦神經
69歲郭女士某日與友人聚餐,突然重複數10次「今天是幾號?我為什麼會在這邊?」,經診斷為暫時性失憶症,合併大腦皮質萎縮及陳舊性腦缺氧病變,開始服用藥物再搭配4週共20次的高壓氧治療,才逐漸好轉。奇美醫學中心高壓氧科醫師牛柯琪提醒三高患者、有腦中風及巴金森氏症家族史的人,必須特別留意腦病變。
怎麼睡都睡不飽?睡得太多卻更疲累?也有些人睡眠時間雖短卻精神十足,睡眠會影響大腦發展是個老生常談,睡不飽會加速腦部損傷。腦神經科臨床醫師,鄭淳予在新書《腦霧》中,想給讀者一個觀念:睡眠品質遠比你睡了多久更重要,並建議大家可以參考4點自我檢視睡眠品質,進而調整。以下為原書摘文:
新冠肺炎疫情蔓延2年多來,作為後遺症之一的「腦霧」躍入大眾眼簾,腦神經科臨床醫師,鄭淳予在新書《腦霧》中,詳細解釋了可能成因、症狀,提醒大眾神經性發炎和腦退化風險不是老人專屬現象,應正確理解腦霧,避免錯誤的資訊、網路消息造成的誤解和恐慌。以下為原書摘文:
傳統所指的營養定義,只適用於健康的青壯年。若想從預防失智切入,則應加入補充「腦神經元分子營養」的概念——指的是每日必須定「餐」食用,不可曠日廢「食」。
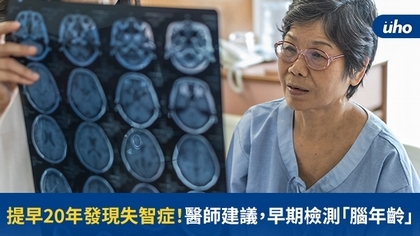
(優活健康網記者馮逸華/綜合報導)一名50歲金融業高階管理者因長期處於高壓工作環境,作息不正常,生活中突覺自己變得健忘、決策效率降低,一年前接受「全腦神經年齡磁振造影檢查」,發現腦神經年齡竟比實際年齡高出7歲,此個案配合醫囑,積極改變飲食、作息等生活型態,今年再次進行檢查,發現腦神經年齡數據有所改善,鼓勵個案持之以恆,維持健康。另一名60幾歲個案,檢查後顯示腦神經年齡高於實際年齡15歲以上,且透過腦部影像判斷,發現大腦健康狀況已有萎縮跡象,故協助轉診醫院神經內科,進一步追蹤診斷,及時接受治療照護。失智症最新報告:「提高診斷率」為重要目標聯安診所院長鄭乃源表示:「比起10年前,台灣失智症疾病意識已有顯著提升,政府也積極推動各項輔導政策,幫助早期發現失智症前的認知功能退化跡象,在未達疾病診斷階段,可透過生活型態調整,預防可能發生或惡化的疾病。」在台灣,失智症早期檢查之輔助工具,已經在健檢機構中實務應用,希望藉此降低受測者因教育水平、社經地位、主觀感受等變因,影響檢測結果準確度的可能性。2021年最新全球失智症報告指出,「提高診斷率」仍是失智症領域未來非常重要的努力目標。根據報告結果推估,全球約有5,500萬名失智者,但卻有高達7成5的人,相當於4,100萬人,尚未被診斷確認,其中未診斷的比率在中低收入國家更有9成之多。根據台灣衛生福利部2021年公告的最新資料 ,目前失智症診斷率約為5成4,相對於其他國家來說不算低;但以台灣期待能夠在2025年,達到7成的診斷率的目標看來,仍有不小成長空間。失智症3大高成本:金錢、時間、精神負擔台大醫院影像醫學部兼任主治醫師曾文毅表示,失智症早期沒有明顯症狀,難以自我察覺,且可能經歷長達20年以上的退化期,因沒有外顯症狀,而被忽視,直至終被確診失智症,已到達不可逆的程度,且至今尚未有藥物能完全治癒,僅能緩解退化趨勢。失智症患者確診後,個人及家屬將面臨沉重的金錢、時間及精神負擔等,有形與無形的照護成本。患者在平均8至10年的餘命裡,僅是醫護費用預估就高達1,300萬元,更需要長時間的近身照護,對患者及照護者而言,等同失去了人身自由。除了上述有形的金錢與時間成本之外,精神負擔更是造成失智症患者家庭關係失衡的最大問題,親情無法割捨,照護壓力又難以負荷,照護者沒有絲毫的喘息空間,長此以往,恐影響身心健康。失智症早期檢測「5大」腦神經項目失智症早期檢查輔助工具是以腦部擴散式磁振造影(Diffusion Spectrum Imaging)影像技術為基礎,結合機器學習(Machine Learning)技術,建立一套非侵入式的腦神經纖維示蹤技術(Tractography),提供客觀評量腦神經健康情形之服務,依據臨床資料分析,證實可預測失智症及其預後。其檢查內容包含「5大主要項目」:1. 腦神經年齡量測結果2. 腦健康評分3. 主要認知功能網絡年齡4. 全腦神經束健康概況5. 患者主要認知功能網絡健康概況其報告結果有利於醫師參考作疾病評斷、分析,和追蹤治療反應;同時也附有大腦健康管理、及生活型態的多元建議,可供醫師、受測者雙邊參考,讓醫療機構或健檢單位所能提供的檢測項目更加多元。曾文毅提醒,提早檢測「腦年齡」,並諮詢專業醫事人員的評估與建議,更能夠在早期發覺「失智症」風險,有機會在大腦退化前期,透過生活型態的改善及多元健康管理介入,維持大腦健康,降低未來失智症造成的損害及負擔。
(優活健康網新聞部/綜合報導)新冠病毒疫情發生至今已超過一年半,仍然持續對全球民眾健康造成嚴重威脅,除了最廣為人知的幾種症狀如發燒、咳嗽、胸悶、易喘、血氧降低外,它同時還可能感染心臟、腎臟、免疫及神經系統,堪稱是無孔不入,這些器官感染同樣可能造成嚴重及持久的併發症或後遺症,值得關注。白天容易嗜睡、夜間失眠 更糟是腦血管血栓台北市立聯合醫院和平婦幼院區神經外科醫師莊淵丞說,正常人體中的腦及神經組織會受到血腦屏障的周密保護,不會讓細菌病毒等病原體輕易通過。但新冠病毒可使組織發炎產生縫隙後進入腦神經開始肆虐,引發腦炎、腦膜炎、脊髓發炎等狀況,患者此時會感受到頭痛、肌肉疼痛、肢體乏力、嗅覺味覺的改變及喪失等不適。當病毒感染腦幹時,人體會無法察覺缺氧的危機,導致猝死,這是快樂缺氧的由來。大腦中的血管也可能成為病毒攻擊目標,當血管發炎受到傷害後,原本提供給大腦的養分及氧氣會減少,影響到腦部運作,患者白天容易疲倦嗜睡、夜間失眠、記憶力減退、不容易集中注意力等。更糟的情況是腦血管血栓的產生,伴隨而來的腦出血、腦梗塞會導致永久性的神經功能缺損,甚至死亡。使用呼吸器或長時間染疫PCR檢測仍呈陽性 都會高風險族群許多研究指出,神經症狀的發生機率跟患者健康狀況、慢性疾病、免疫能力等息息相關,當患者產生新冠重症而免疫力急遽下降時,更加容易合併神經系統併發症。所以轉入加護病房,已使用呼吸器或長時間染疫PCR檢測仍呈陽性的患者,都會是可預期的高風險族群。新冠病毒對神經系統會產生多少後遺症?理論上大腦細胞組織受損會增加後續發生退化性疾病,如早發性失智、帕金森症等疾病的機會,這種看法是否正確仍有待更長時間的觀察追蹤。
(優活健康網記者黃苡安/採訪報導)有時候我會想起阿嬤,內心堆疊著惋惜。每回我抽空回家鄉,她總會煮一桌豐盛的菜餚,裡頭有一半以上都是我愛吃的菜,她對家人的愛,和著鹽、融進糖,撒在那一道道色香味俱全的菜餚裡。但曾幾何時,她的步履不再輕快,即使慢慢走也走不穩。媽媽說,阿嬤最近怪怪的,吃飯餵藥都含在嘴裡不吞;說起話來猶如霧靄,模糊中時對時錯。當時我告訴家人,這是正常的老化,「老了就是這樣。」我用一句話周全了所有她行為改變的解釋。時隔幾十年,我常希望,若真有時光機存在,我或許還能再多吃幾年阿嬤的菜。不讓腦神經損傷病患 重蹈阿嬤後塵花蓮慈濟醫院院長、腦神經外科醫生林欣榮在其新書《能醒能走――林欣榮教授的腦醫學救命筆記》,憶起過去對於腦積水、巴金森氏症及小血管疾病涉獵不深的遺憾,直到他從美國回來,開始積極投入創新研究,才漸漸地在動物與細胞中學到「原來我未曾花太多心思了解的疾病,竟然是大腦疾病的通病!」「八年前一向喜歡外出的父親變得愈來愈居家,不願出門,走路踩著小碎步,連抬腿的力氣都沒有;有時尿意襲來,才站起來就尿下去了;不僅如此,說起話來還顛顛倒倒,像極了當年的阿嬤!」此刻的林欣榮早已蛻變,為父親做檢查,發現他有腦積水的問題,於是為他接上引流管解決腦部積水後,再帶著他積極復健,藉由抬腿、唱歌活絡腦神經生長。至今,9旬的父親還能開車載母親出門買菜,甚至能從台南陪病人到花蓮來找林欣榮看病。林欣榮將行醫四十年的寶貴經驗,帶領腦神經外科及中西醫合療團隊,透過二十五個故事,化做文字完整呈現,一路陪伴病人走過病痛折磨的點點滴滴,同時可見到醫療團隊與病人之間互動的點滴,以及白袍下的初衷。讓醒不過來的醒來 站不起來的能站起書中也不乏從國外千里迢迢回台,甚至翻山越嶺到花蓮找林欣榮醫治的患者,阿清就是其中一例。阿清忽然變得不愛說話,要他一次吐出三個字,都像被人掐著他的喉嚨一樣,後來走路越來越不穩、常常跌倒,看遍各大醫院都查不出正確病因,但阿清的太太不放棄,帶阿清到花蓮找林欣榮看診,終於找出真正病因,巴金森氏症合併水腦問題,水腦引流治療後,阿清竟一口氣說出20幾個字。經過服藥控制巴金森氏症、定期追蹤,阿清已逐漸復原,更現身新書發表會,展現醫療成果。林欣榮表示,腦神經外科就是要讓「醒不過來的能醒、站不起來的能站起來」,重點是,還要讓患者恢復良好的生活品質,自己能基本地顧好自己,找回活著的尊嚴。
地址:台北市中山區長春路328號7樓之2
廣告合作:[email protected]
廣告合作:[email protected]
Copyright © www.uho.com.tw All Rights Reserved By 優活健康股份有限公司
Menu