許多長輩都有膝蓋痛的困擾,若因為疼痛而不敢運動,甚至減少走路,其實是錯誤的觀念。日本宮西醫院人工關節中心長巽一郎於《100歲也能行走自如》一書中,分享從走路姿勢開始的身體正確使用法,搭配伸展體操、關節軟骨再生運動、肌肉放鬆練習,幫助讀者自然改善骨盆、核心、脊椎、腰腿、膝蓋、腳底引起的疼痛。以下為原書摘文:
#關節
運動一定要穿運動鞋嗎?運動鞋怎麼挑?選擇合適的鞋子,可以幫助你的運動效能更好,同時降低受傷的風險。《優活健康網》特選此篇,解答運動時最好能要穿運動鞋的原因,且絕對不能穿涼鞋運動。此外,也教民眾挑運動鞋小訣竅,除了吸震、大小合腳外,選擇重量較輕、透氣性佳的鞋子能讓運動更輕鬆,鞋底面積稍大也能讓運動著地時更穩定。
天氣一轉涼,關節就開始卡卡了嗎?根據研究顯示,氣候變化與關節疼痛之間有密切的關聯,當氣候變天時,關節疼痛的發作機率會增加20%;台灣的研究也發現,約三分之二的關節或慢性疼痛病患,在天氣變化時症狀會加劇,天氣不僅會影響日常生活,也會對身體健康造成影響。
34歲黃小姐,懷孕6個月時發現左邊髖關節有疼痛感,本來以為是懷孕體重變重的關係,沒想到症狀越來越嚴重,走路開始感覺到一跛一跛的,在小孩快要出生時已經痛到舉步為艱,在家不是坐著就是躺著。黃小姐生下寶寶後立即安排至醫院檢查,X光檢查發現是左側「髖關節壞死」,進行「微創正前開髖關節置換手術」後,疼痛和長短腳都消失了。
關節、筋骨退化非年長者專屬!神經醫學科醫師提醒,近來門診發現不少上班族由於久坐或者缺乏運動,造成肌肉提早流失,甚至影響行動力。不只是銀髮族,中壯年更應提早做好關節保養,為年老階段做好準備。 前台北榮總神經醫學中心科主任顏得楨教授表示,退化是隨著年紀增長會發生的自然現象,但如果加上外來因素就可能會讓退化提早到來。顏得楨教授說明,不只銀髮族,年輕人若缺乏運動都可能導致肌肉提早流失,或者因不正確運動姿勢也會造成神經壓迫,影響關節健康。 地中海飲食、曬太陽、補充正確營養品 不少銀髮族退休後仍熱愛戶外活動,如果因為神經退化、關節疼痛甚至是骨質疏鬆而無法運動,反而提高肌少症罹患機會。除了透過正確運動型態來訓練,顏得楨教授認為營養補充也很重要。 顏得楨教授提出,優質蛋白質如魚、肉、豆等都會建議銀髮族多攝取,或是採用地中海飲食少油、多植物性蛋白質、水果都很不錯,他也鼓勵適度曬太陽,不僅能改善睡眠品質,也能夠幫助強健骨骼系統。 補充營養品是現代人常見方法之一,40歲後特別是關節保養與神經系統維護更需注意提早補充,應該如何選擇適合自己的關節保養品?以常聽到的葡萄糖胺來說,顏得楨教授解釋,主要作用是補充關節滑囊液體,增加潤滑度來降低關節不適感。 不過近年有些研究與案例發現部分高血壓、高血糖等慢性病患者,長期服用葡萄糖胺有產生血壓或血糖不穩定情形;以顏得楨教授門診來說,就曾有60幾歲病患原來病情控制都不錯,後來血糖突然飆高甚至要住院,經過問診才發現是自行補充了葡萄糖胺,這樣的案例不在少數。 最新蛋殼膜成分:補充一型膠原蛋白及彈性蛋白 因此近幾年來開始會以UC-II(Undenatured Collagen Type II,非變性第二型膠原蛋白)作為關節保健的選擇。顏得楨教授補充,攝取40毫克的UC-II能達到1500毫克葡萄糖胺加上1200毫克的軟骨素的臨床功效,不僅大幅提高方便性,也因為用藥減少,提高了民眾的遵從度。 顏得楨教授說明,由於人體關節活動需要的膠原蛋白相當多元,因此在維持關節健康除了可以選擇有UC-II成分的營養補充品之外,也可以留意像是有添加蛋殼膜成分,能夠加成補充一型膠原蛋白、彈性蛋白等營養素,更能強化結締組織、肌腱等整體支撐力。 關節保養越年輕開始越好,顏得楨教授提醒,銀髮族熱愛爬山平時也要注意膝蓋關節的保護使用護膝工具,若有補充保健食品者,建議白天空腹時攝取效果較佳;另外如果已有關節疼痛症狀,必須先就醫找出問題再來做保養,才是維護關節健康正確之道。 圖說:前台北榮總神經醫學中心科主任顏得楨教授
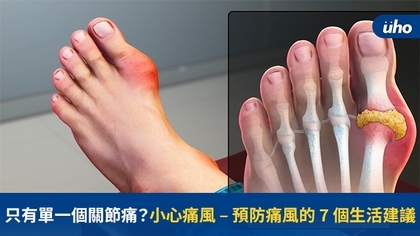
(優活健康網新聞部/綜合報導)痛風是一種讓人關節痛不欲生的疾病,研究調查發現,大多數發作過的人,在疼痛量表上給9或10分,而這個量表上最痛的分數就是10分,可見它痛起來是多麽的痛呀!而另外一個在疼痛界也很有名的急性膽囊炎,也有相關的研究調查,同樣以疼痛量表統計,分數雖然沒那麼高,但也來到了嚴重疼痛的8分。雖說比較哪種病發作比較痛很奇怪,但這裡是想要跟大家說,不管是哪一種,痛起來真的很痛,因此可以的話,在還沒發生之前,就應該要好好的預防這些事情發生。痛風年輕化台灣痛風的盛行率約為6.24%,隨著年紀增長,罹患風險也跟著升高;在年輕族群裡,痛風比較常見於男性,原因可能是女性的雌激素促使尿酸的排出,不過到女性更年期之後,就沒有性別的差異了;近些年來,隨著飲食西化,加上肥胖比例增加,臨床上40歲以下的年輕患者有增加的趨勢。只是說到底,是什麼原因讓痛風發作,讓人疼痛難耐呢?為什麼會痛風?講到痛風接下來就會提到「普林」與「尿酸」。普林也稱嘌呤,可溶於水,在人體內會代謝成尿酸,行經血液循環,透過腎臟排出體外,當排出效率跟不上尿酸的生成,血中尿酸的濃度就會上升,然後就可能會以尿酸結晶的形式堆積在特定部位的關節周圍,引起發炎反應、讓關節痛。 臨床上,痛風常發生在單一關節,比較常出現在第一個蹠趾關節、膝蓋、腳踝、手腕等部位;值得注意的是,90%的案例起因於尿酸排泄減少,常續發於慢性腎病、使用利尿劑;其餘10%則是尿酸生成過多,可能是遺傳、牛皮癬、血紅蛋白療法和血癌……等因素造成。然後呢,不是所有高尿酸的人都會發展成痛風;事實上,有2/3的高尿酸血症的人,可能一直都沒有症狀。此外,也有例外的情形,就是有些臨床上有痛風症狀的人,血中尿酸濃度卻是正常的。痛風可以吃什麼?雖然你很容易可以從醫院或是Google找到很多食物普林含量表,而表中的食物會依含量分成低、中、高3組,但研究發現飲食裡的普林,僅約2成會吸收進入體內,其餘大多是由肝臟合成;因此,高尿酸或是有痛風的朋友,真的不用太過於在意食物普林的含量,而害怕吃任何東西。不過如果是經常發作或正在發作的人,還是會建議儘量挑選低普量與適量中普林的食物吃,平常沒有發作的時候,只要吃得健康均衡,然後有良好的生活慣即可。現代人為了讓自己健康,除了飲食,也可能會尋求保健品或鱸魚精、滴雞精之類的營養補充品,在購買的時候,往往會問這些東西普林含量高嗎?深怕吃了會引起發作。如果是錠狀膠囊狀的食品,一顆就那麼大,真的有含普林,吃了也不會真的吃到多少;而鱸魚精或滴雞精之類的補充品,它們基本上都是去除普林含量高的內臟,才去做成產品,因此原材料本身就不是高普林的來源,另外,就是前段提到,就算真的含有一些普林,最後真正能進到體內的量也有限。豆類普林含量高,要忌口?由於豆類的普林含量不低,在過去會建議避免或少吃這類的食物,但研究發現大豆食物與高尿酸和痛風風險有著相反的關係,而其他普林含量較高的蔬菜則是與高尿酸無關,不過和痛風風險有相反;換句話說,就目前的研究看來,植物來源的普林似乎和不會增加痛風的風險。但還是老話一句,適量均衡就好。預防與避免痛風的7個飲食與生活建議不管你想要預防,還是已經罹患但想要減少發作的頻率,那麼有以下幾點生活建議提供給你參考: 減重:過重會增加罹患痛風的風險,而減重則能降低風險。即使不是吃限制普林的飲食,只要體重減輕就能降低尿素濃度與減少痛風發作的風險。切記,除了飲食調整,也應該加入規律運動的計畫,還有減重速度別太快,每週0.5~1公斤的速度就好,減太快反而會給身體健康帶來不良的影響。 吃複雜碳水化合物:多吃些水果、蔬菜和全穀類,這些都是複雜碳水化合物的來源,少喝含有高果糖糖漿的飲料,純果汁也應適量飲用。 水:喝足夠的水,幫助尿酸排泄。 脂質:減少飽和脂肪的攝取,從植物油與海鮮獲取油脂。 蛋白質:從瘦肉、禽肉、乳製品和豆類獲取蛋白質。 特定食物: 櫻桃:有一些證據指出吃櫻桃和減少痛風發作的風險有關。 酒:啤酒和蒸餾酒與痛風發生與復發的風險增加有關。適量飲用紅酒似乎不會增加痛風發作的風險。避免在痛風發作的時候喝酒。 咖啡:一些研究支持適量飲用咖啡,特別是規律喝含咖啡因的咖啡,可能有助於減少痛風風險。不過如果有其他用藥或身體狀況會有所衝突,就避免飲用。 特定營養素:每天服用高劑量的維生素C(500毫克以上) 可能有助於幫助降低尿酸。 當然上面這些細節不好記也沒關係,吃德舒飲食或地中海飲食都是很推薦的飲食計劃喔!(文章授權提供/安永生活誌,原文為:只有單一個關節痛?小心痛風 – 預防痛風的 7 個生活建議)
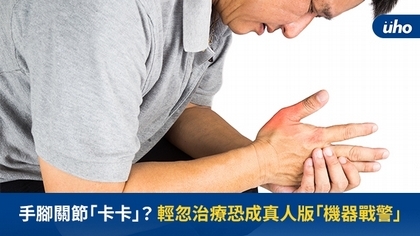
(優活健康網記者馮逸華/採訪報導)你也有早上起床忽然四肢僵硬、小關節疼痛、疼痛感卻會隨運動而減輕的症狀嗎?32歲鄭小姐從事急診室護理師,某年秋冬轉換之際莫名感到手腕疼痛,1週後疼痛竟擴及全身、寸步難行。就連就醫時,從停車場到診間只要短短10分鐘路程,她卻要拚命忍痛走上2小時,進一步抽血檢查後,才確診為類風濕性關節炎。免疫失調、關節腫痛 中年女性好發類風濕性關節炎風濕病基金會台灣抗風濕病聯盟執行長蔡長祐表示,類風濕性關節炎屬於全身性自體免疫疾病,是破壞力最強的關節炎之一,台灣約有10至20萬名病友,常見發生於中年女性。因為免疫系統失調,把自己的關節當成攻擊目標,造成關節發炎腫痛,如長期治療未達標,關節恐持續破壞甚至變形,誘發疾病原因包括感染、壓力、溫度等。尤其每逢天氣變冷或下雨,病友關節容易感到腫痛不適,加上血液循換變慢,不光洗澡洗頭、刷牙等生活作息,甚至連脫戴口罩、洗手等防疫基本功等,需要關節的細部動作都覺得吃力,不得不強迫忍痛,以不確實的方式完成動作。也因為需要持續治療控制,疫情期間,約有3成類風濕性關節炎病友未規律回診,造成病況失去控制、導致全身發炎。蔡長祐就曾遇到一名病友,因長期未回診治療,雙腳關節劇烈腫痛,走路彷彿「機器戰警」,手肘與膝蓋彎曲趨近90度,直到移動只能拖步走,才趕緊就醫。類風濕性關節炎無法根治 常忍痛洗澡、刷牙竹山秀傳醫院免疫風濕科醫師蕭育芬說明,類風濕性關節炎患者努力追求治療達標過程,配合醫囑、監測疾病與規律治療等同重要,「30年前類風濕性關節炎是沒藥醫,因為缺乏好的治療藥物,導致病友容易關節變形;現在則是病友因缺乏認知,擔心治療副作用而選擇『不要醫』。」蕭育芬解釋,現在類風濕性關節炎的治療武器多元,除了非類固醇消炎藥、類固醇及疾病調解抗風濕病藥物與生物製劑外,還有新納入健保給付的口服標靶小分子藥物,因為不需要打針,等同「多吃一顆藥」而已,也不需要冷藏等特殊儲存方式,便於攜帶,對於會暈針、忙碌的病友而言,是一項更貼近現代社會需求的治療選擇。雖然類風濕性關節炎目前無法根治,但只要積極配合醫囑治療,患者也可以與正常人一樣生活。蕭育芬呼籲病友,善用新的治療工具,透過良好醫病溝通、配合醫囑,才能穩定控制病情,擁有好的生活品質。
(優活健康網新聞部/綜合報導)一名30多歲男性工程師的手部關節以及腳後跟疼痛已持續長達一個多月,不僅難以進行精密機械操作,甚至連行走都有障礙,因此前往就醫。醫師診斷時發現該名患者的指甲出現凹陷、坑洞,且頭皮有乾癬,進一步問診後患者才告知有乾癬病史,確認是乾癬疾病所引發的乾癬性關節炎,所幸,目前配合醫療團隊積極治療,關節恢復狀況良好,順利重返工作崗位。乾癬與關節病變密切相關 醫籲民眾日常多留意(圖:員林基督教醫院過敏免疫風濕科留美萍主任)員林基督教醫院過敏免疫風濕科留美萍主任表示,乾癬屬於自體免疫失調造成的慢性發炎疾病,好發族群約30至50歲的男女,其中約有20~30%的乾癬患者會合併乾癬性關節炎,影響部位遍及全身,包括脊椎、手腳關節、指甲到肌腱等,典型症狀如關節腫脹或僵硬、指炎(俗稱香腸指)、下背或腳後跟疼痛。「很多患者都不覺得關節疼痛與乾癬有關」留美萍主任指出,乾癬性關節炎的症狀常被誤以為是運動傷害或是姿勢不良造成的痠痛,以上述案例來說,患者有長達十年以上的乾癬病史,但出現關節疼痛卻仍當作運動傷害,直到症狀疼痛難耐才就醫,也未想到與乾癬有關。因此,免疫風濕醫師遇到關節疼痛、足底筋膜炎、香腸指與下背痛的患者時,會再進一步確認是否有相關症狀,如指甲凹陷、皮膚乾癬、家族史等,協助患者找出正確的病因。延誤就醫「癬」釀禍 超過6個月恐致關節變形留美萍醫師進一步說明,乾癬性關節炎若未接受適當治療,關節會隨著慢性發炎受到破壞,進而造成無法回復的變形,日常生活中看似簡單的開門、扣鈕扣等動作都難以完成,對生活品質影響甚劇,值得注意的是,若延遲診斷超過6個月,不僅關節變形的風險比較高,疾病預後也相對更差。因此,及早診斷及早治療相當關鍵。乾癬性關節炎現行有許多治療選擇,剛確診或是症狀較輕微的患者會以第一大類非類固醇抗發炎藥物緩解關節疼痛,但由於藥物無法防止關節破壞,因此,症狀較嚴重且有週邊關節症狀的患者會再搭配第二大類免疫調節藥物治療。若是患者使用上述兩類藥物仍無法獲得改善,經醫師評估後,會給予第三大類生物製劑進行治療,現階段生物製劑有不同的作用機轉,可以鎖定發炎細胞激素進行控制,有助於改善皮膚病灶,亦可延緩關節損傷,但需要經過醫師專業評估後才能申請,建議患者就自身狀況,與醫師討論適合的治療選擇。及早發現有訣竅 以336防禦法則自我檢測留美萍主任提醒,乾癬性關節炎常以陣發性發作來表現,面對疾病時好時壞的症狀,也容易因此延誤治療時機,建議患者可依照「336防禦法則」來進行自我檢視。如在頭皮、指甲或私密皺褶處發生病變,同時伴隨關節僵硬、腫脹、疼痛等不適感,應把握6個月黃金治療時機,儘速至風濕免疫科接受進一步治療,配合生活習慣上的調整,將有助於病情的控制,避免關節發生無法回復的破壞。以上衛教資訊由台灣諾華協助提供。
地址:台北市中山區長春路328號7樓之2
廣告合作:[email protected]
廣告合作:[email protected]
Copyright © www.uho.com.tw All Rights Reserved By 優活健康股份有限公司
Menu